News »
Pressemeldungen »
Risiko Clostridioides-difficile-Infektionen: Diagnose, Therapie und Prävention
object(WP_Post)#10426 (24) {
["ID"]=>
int(5696)
["post_author"]=>
string(2) "23"
["post_date"]=>
string(19) "2022-08-01 08:20:17"
["post_date_gmt"]=>
string(19) "2022-08-01 07:20:17"
["post_content"]=>
string(7206) "Berlin/Frankfurt/M. (Deutschland), 1. August 2022 – Wenn Patienten länger Diarrhoe haben, ist Vorsicht geboten, denn Durchfall kann töten.[1] Wann und wie sollte man der Ursache auf den Grund gehen? Was ist im Falle einer Clostridioides-difficile-Infektion (CDI) zu tun? Und wie können Risiken reduziert werden? Dies diskutierten Ärztinnen und Ärzte sektorenübergreifend am 3. und 4. Juni in Frankfurt beim interdisziplinären Convent ‚Gastroenterologische Infektionen Therapieren‘ (GIT) auf Einladung von Tillotts Pharma.
„Bei hospitalisierten Patienten sollte man nach 72 Stunden Durchfall auf C. difficile und Norovirus testen. Wurde die Diarrhoe außerhalb des Krankenhauses erworben, stehen die Reisegeschichte, Tests auf Salmonellen, Shigellen, Yersinien und Campylobacter spp. (SSYC) sowie bei kürzlicher Antibiotika- oder Chemotherapie C. difficile im Fokus. Erst wenn so noch keine Diagnose gestellt werden kann, sollte auf weitere mögliche Ursachen geprüft werden“[2], erklärt Univ.-Prof. Dr. med. Maria Vehreschild, Leiterin Schwerpunkt Infektiologie an der Medizinischen Klinik II der Universität Frankfurt am Main.
Therapie bei symptomatischer CDI
Für die CDI-Diagnostik wird zunächst eine Stuhlprobe mit einem hochsensiblen Nukleinsäure-Amplifikationstests (NAAT) oder Enzymimmunoassay (EIA) auf Glutamat-Dehydrogenase (GDH) geprüft. Ist der Nachweis positiv, wird mit einem EIA das spezifische Toxin festgestellt.[3] „Die Kolonisation mit C. difficile ist häufig, hat aber oftmals keinen Krankheitswert“, sagt Univ.-Prof. Dr. med. Andrea Steinbicker, MPH, Klinik für Anästhesiologie, Intensivmedizin und Schmerztherapie am Universitätsklinikum Frankfurt am Main. „Therapiert wird nur, wenn die Infektion mit C. difficile symptomatisch ist, z. B. bei Durchfall.“[4]
Für die Behandlung empfehlen die aktualisierten Leitlinien in Europa wie in den USA Fidaxomicin ab der initialen CDI-Episode und beim ersten Rezidiv. Vancomycin ist 2. Wahl, Metronidazol wird nur noch eingesetzt, wenn die ersten zwei Optionen nicht verfügbar sind.[5],[6] Studien haben gezeigt, dass Metronidazol im Vergleich zu Vancomycin unterlegen ist.[7] „Fidaxomicin hingegen zeigt vergleichbare primäre Heilungsraten wie Vancomycin, ist jedoch in puncto Rezidivreduktion einer Behandlung mit Vancomycin überlegen“,[8],[9] erläutert Prof. Vehreschild. „Fidaxomicin tötet C. difficile selektiv und schnell. Das Darm-Mikrobiom und die damit verbundene Kolonisationsresistenz bleiben weitgehend erhalten,[10] es gibt daher seltener Rezidive.“
Vorbeugen ist besser als Heilen
Schon Hippokrates wusste, dass die beste Therapie eine ist, die eine Krankheit gar nicht erst entstehen lässt. „Über die Hälfte aller CDI-Fälle in Deutschland ließen sich vermeiden“, schätzt PD Dr. med. Stefan Hagel, M.Sc., vom Institut für Infektionsmedizin & Krankenhaushygiene am Universitätsklinikum Jena. „Um eine weitere Verbreitung zu verhindern, sind Patienten mit vermuteter oder bestätigter CDI zu isolieren und die Hygiene-Regeln der KRINKO strikt einzuhalten.[11] Den größten Effekt erzielt jedoch das Antibiotic Stewardship: reduzierter und gezielterer Einsatz von Antibiotika senkt die CDI-Inzidenz um rund ein Drittel.“[12]
[caption id="attachment_5417" align="alignnone" width="800"]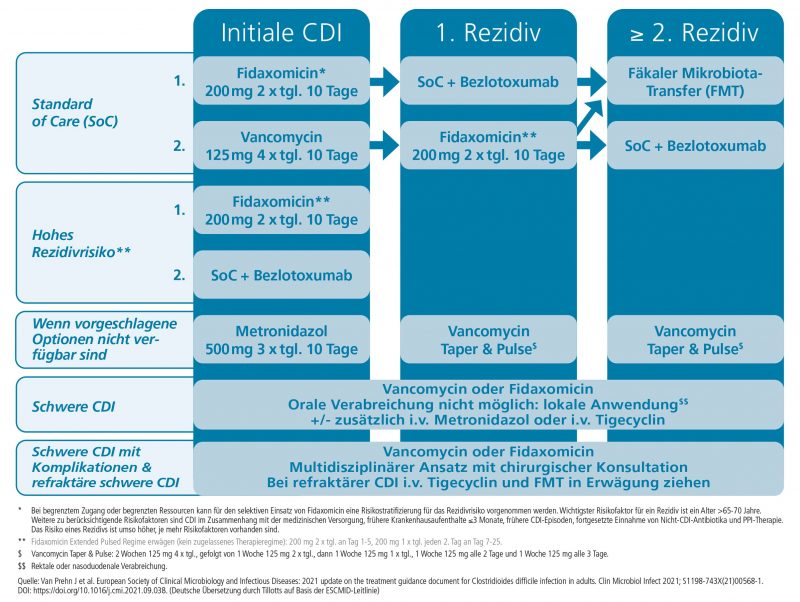 Therapie-Algorithmus der neuen Europäischen Leitlinie zur Behandlung von Clostridioides-difficile-Infektionen (CDI). Quelle: European Society of Clinical Microbiology and Infectious Diseases (ESCMID) Treatment Guidance (Deutsche Übersetzung durch Tillotts auf Basis der ESCMID-Leitlinie5)[/caption]
[1] GBD 2016 Diarrhoeal Disease Collaborators. Lancet Infect Dis 2018;18:1211-1228.
[2] Schmidt-Hieber M et al. Ann Hematol. 2018 Jan;97(1):31-49.
[3] Crobach MJ et al. Clin Microbiol Infect. 2016;22 (Suppl 4):S63-81.
[4] Lübbert C et al. Dtsch Arztebl Int 2014; 111: 723-31.
[5] Van Prehn J et al. Clin Microbiol Infect 2021; 27 (Suppl 2):S1-S21.
[6] Johnson S et al. Clin Infect Dis 2021;73: e1029-e1044.
[7] McDonald L et al. Clin Infect Dis. 2018 Mar 19;66(7):e1-e48.
[8] Louie TJ et al. N Engl J Med. 2011 Feb 3;364(5):422-31.
[9] Cornelly, O et al. Clin Infect Dis. 2012 Aug;55 Suppl 2(Suppl 2):S154-61.
[10] Louie TJ et al. Clin Infect Dis 2012; 55 (Suppl 2):132-142.
[11] Bundesgesundheitsbl. 2019 Jul;62(7):906-923.
[12] Baur D et al. Lancet Infect Dis. 2017 Sep;17(9):990-1001."
["post_title"]=>
string(79) "Risiko Clostridioides-difficile-Infektionen: Diagnose, Therapie und Prävention"
["post_excerpt"]=>
string(0) ""
["post_status"]=>
string(7) "publish"
["comment_status"]=>
string(6) "closed"
["ping_status"]=>
string(6) "closed"
["post_password"]=>
string(0) ""
["post_name"]=>
string(43) "risiko-clostridioides-difficile-infektionen"
["to_ping"]=>
string(0) ""
["pinged"]=>
string(0) ""
["post_modified"]=>
string(19) "2024-04-18 14:43:57"
["post_modified_gmt"]=>
string(19) "2024-04-18 13:43:57"
["post_content_filtered"]=>
string(0) ""
["post_parent"]=>
int(0)
["guid"]=>
string(51) "https://www.tillotts.de/?post_type=news&p=5696"
["menu_order"]=>
int(0)
["post_type"]=>
string(4) "news"
["post_mime_type"]=>
string(0) ""
["comment_count"]=>
string(1) "0"
["filter"]=>
string(3) "raw"
}
Therapie-Algorithmus der neuen Europäischen Leitlinie zur Behandlung von Clostridioides-difficile-Infektionen (CDI). Quelle: European Society of Clinical Microbiology and Infectious Diseases (ESCMID) Treatment Guidance (Deutsche Übersetzung durch Tillotts auf Basis der ESCMID-Leitlinie5)[/caption]
[1] GBD 2016 Diarrhoeal Disease Collaborators. Lancet Infect Dis 2018;18:1211-1228.
[2] Schmidt-Hieber M et al. Ann Hematol. 2018 Jan;97(1):31-49.
[3] Crobach MJ et al. Clin Microbiol Infect. 2016;22 (Suppl 4):S63-81.
[4] Lübbert C et al. Dtsch Arztebl Int 2014; 111: 723-31.
[5] Van Prehn J et al. Clin Microbiol Infect 2021; 27 (Suppl 2):S1-S21.
[6] Johnson S et al. Clin Infect Dis 2021;73: e1029-e1044.
[7] McDonald L et al. Clin Infect Dis. 2018 Mar 19;66(7):e1-e48.
[8] Louie TJ et al. N Engl J Med. 2011 Feb 3;364(5):422-31.
[9] Cornelly, O et al. Clin Infect Dis. 2012 Aug;55 Suppl 2(Suppl 2):S154-61.
[10] Louie TJ et al. Clin Infect Dis 2012; 55 (Suppl 2):132-142.
[11] Bundesgesundheitsbl. 2019 Jul;62(7):906-923.
[12] Baur D et al. Lancet Infect Dis. 2017 Sep;17(9):990-1001."
["post_title"]=>
string(79) "Risiko Clostridioides-difficile-Infektionen: Diagnose, Therapie und Prävention"
["post_excerpt"]=>
string(0) ""
["post_status"]=>
string(7) "publish"
["comment_status"]=>
string(6) "closed"
["ping_status"]=>
string(6) "closed"
["post_password"]=>
string(0) ""
["post_name"]=>
string(43) "risiko-clostridioides-difficile-infektionen"
["to_ping"]=>
string(0) ""
["pinged"]=>
string(0) ""
["post_modified"]=>
string(19) "2024-04-18 14:43:57"
["post_modified_gmt"]=>
string(19) "2024-04-18 13:43:57"
["post_content_filtered"]=>
string(0) ""
["post_parent"]=>
int(0)
["guid"]=>
string(51) "https://www.tillotts.de/?post_type=news&p=5696"
["menu_order"]=>
int(0)
["post_type"]=>
string(4) "news"
["post_mime_type"]=>
string(0) ""
["comment_count"]=>
string(1) "0"
["filter"]=>
string(3) "raw"
}